2016年度診療報酬改定の議論が本格化している。
2015年10月21日に開催された社会保障審議会・医療保険部会では、次期診療報酬改定に関して以下の方針が確認された。
改定の狙い
1)患者の状態に応じた評価
2)チーム医療の推進
3)勤務環境の改善
4)診療所などの主治医機能(かかりつけ医機能)の確保
5)退院支援
6)医療介護連携
7)医歯薬連携
8)大病院の専門的な外来機能の確保
充実すべき項目
1)緩和ケアを含む室の高いがん医療
2)「認知症施策推進総合戦略」を踏まえた認知症患者への適切な医療
3)難病患者への適切な医療
4)救急、小児、周産期医療
効率化・適正化項目
1)後発医薬品の使用促進・価格適正化
2)長期収載品の評価の仕組みの検討
3)残薬や多剤・重複投薬を減らすための取り組み
4)早期の在宅復帰の推進▽重症化予防の取り組み
2016年度改定は2018年度診療報酬・介護報酬のダブル改定に向けた布石であり、2018年度診療報酬改定に対応するためにも重要な改訂であると言える。この改定に乗り遅れた場合、2018年度改定では経営的な致命傷を負う可能性が高い。
特に、改定の狙いである1)~8)に対して既存の医療機関が取り組みを怠った場合、2018年度以降取り返しのつかない状態になる。
1)~8)の項目は2000年当初より進めてきた医療機関の機能分化・連携政策がブラッシュアップされている項目であり、これらの項目を基準として医療機関の淘汰が行われる。
1)患者の状態に応じた評価は、改定の一丁目一番地であり2025年問題や地域包括ケアを推進するために、厚生労働省も財務省も何がなんでも実現をしたい項目である。
各ステージで診るべき患者を明確し、圧倒的多数の患者を慢性期医療・在宅医療・在宅介護で対応したいという思惑があり、この考えを推進するために様々な原則や施策が検討されている。
現在の診療報酬改定の原則の一つとして急浮上しているのが地域医療構想である。
地域医療構想は二次医療域で将来必要となるベット数を定めて、それをもとに病床を削減、もしくは増加させるものである。ただし、日本の多くの地域は病床過剰と判断されており、基本的には削減が目的とされた政策である。
削減に向けた議論をするためには、各医療機能を定義する必要があり、そのひとつの基準として、患者一人あたりに必要とされる医療費が検討されている(図1)。
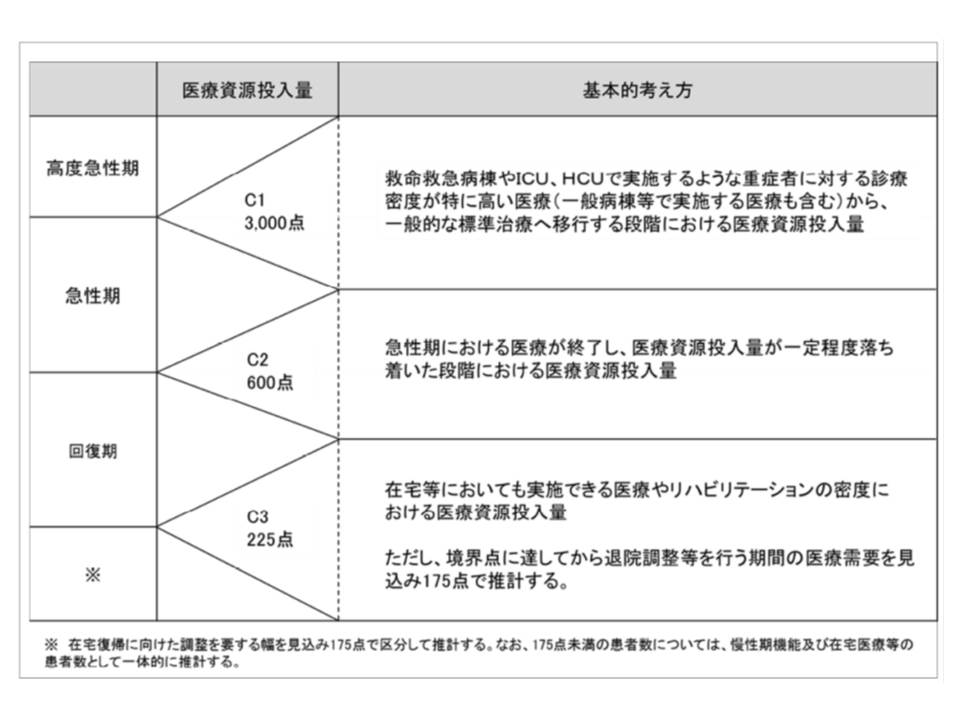 図1 医療機能ごとの境界を規定する医療費
図1 医療機能ごとの境界を規定する医療費
※入院基本料とリハビリテーション料は除外されている
厚生労働省資料
つまり、高度急性期は一日3000点以上、急性期は600点以上、回復期は225点以上、在宅等は225点未満の医療費が必要な患者(入院基本料・リハビリテーション料は除く)を診るべきであるという定義である。
この定義に基づくと、急性期病床、療養病床、在宅医療に関して課題が浮き彫りになってくる。
日本は急性期病床が過剰であり、多くの急性期病床が高度な急性期患者に対応しておらず、回復期や慢性期に近い患者の対応を行っている現状がある。国による病床規制が明確に行われず、民間医療法人が多いことが、機能不全に陥った急性期病床を多く生み出したと言える。
今後、急性期機能を保持するためには、一日当り3000点、600点を生み出せるマーケティング活動、医療従事者確保、退院先確保、救急機能確保などが重要であり、これらの要素を満たせなければ、急性期機能を諦めることになる。
療養病床は2017年度末に、介護療養病床と看護職員、看護補助者25:1の医療療養病床が廃止される。つまり、今後は20:1の医療療養病床が標準的な施設基準となる。
医療療養病床が「医療療養」として意義をもつためには、「医療」で対応するべき患者を診ているかという視点が重要になってくる。
現在、医療区分に関する見直しが検討されており、2016年度改定では医療区分の厳格化が行われる予定である。より重症で医療必要度の高い患者すなわち、医療区分2.3の患者が入院していなければ、診療報酬上不利になる可能性が高い。とくに、一日あたりの医療費用が225点未満の患者が多く入院している療養病床は、在宅医療等と同じステージと見なされ、著しく入院基本料が減額されると予想される。
在宅医療に関しては、一日当り225点未満の医療費の患者が多い。しかしながら、在宅医療は軽症から重症な患者が幅広く存在しており、診療上、必要な手間や対応などが異なる(図2.図3)。これらの観点から、「患者の疾患・状態に応じた評価のあり方と、診療頻度に応じた評価のあり方を、どう 考えるか」について議論が行われている。次期改定では「継続的な医学管理が必要な処置」(人工呼吸器の使用、悪性腫瘍)、「長期に渡る療養が必要な疾病」(スモン、悪性腫瘍)などについて、診療報酬上、評価される可能性が高い。また、今後は訪問診療だけでなく、訪問看護、訪問リハビリテーションに関しても重度化評価が進んでいくと考えられる。
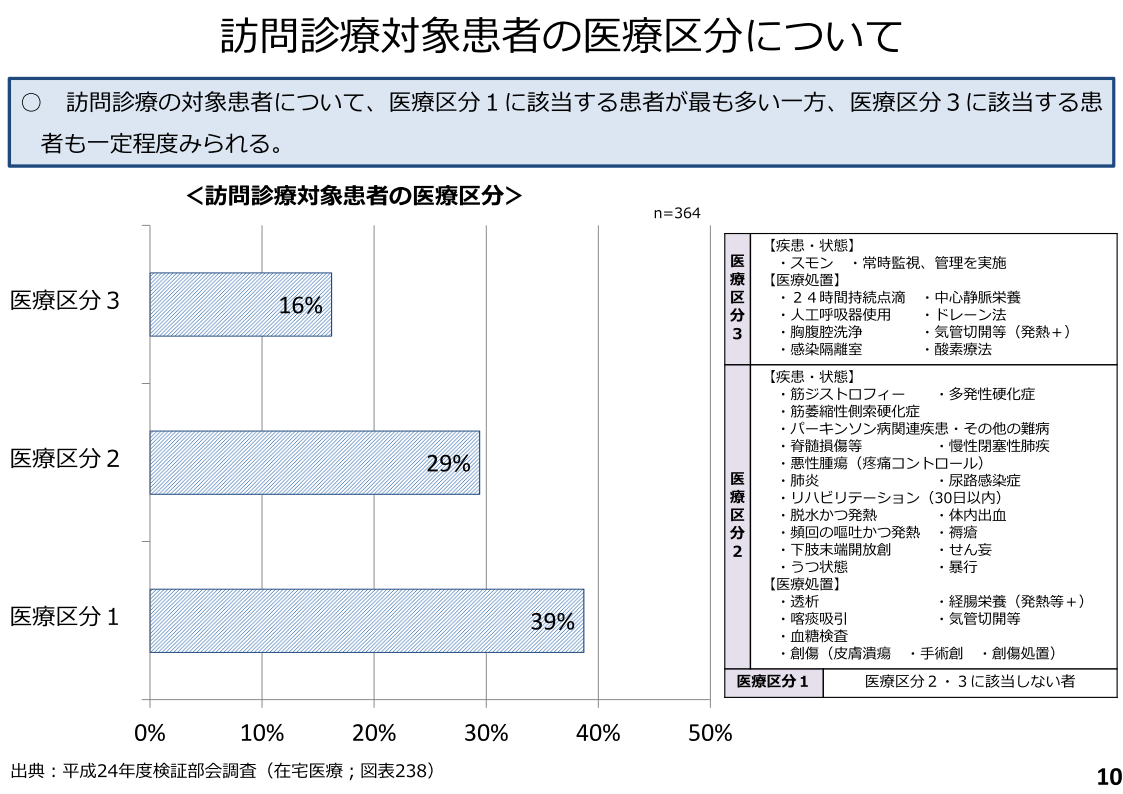
図2 訪問診療対象者の医療区分
医療区分1が4割を占める
中央社会保険医療協議会 総会資料 平成27年5月27日
 図 3 訪問診療の医療行為について
図 3 訪問診療の医療行為について
中央社会保険医療協議会 総会資料 平成27年5月27日