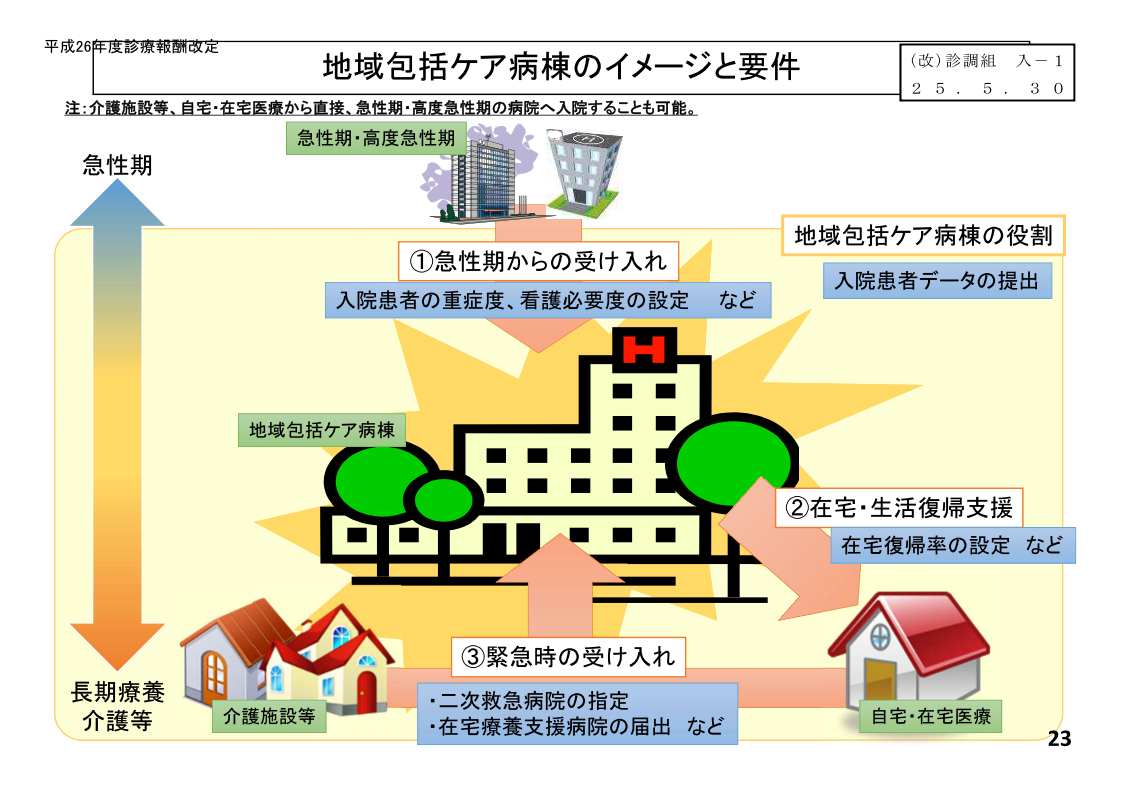
2040年代中盤に高齢者の数は減少に転ずる。
今後、日本は大きな局面を迎える。
2040年まで高齢者が増え続け、かつ、医療・介護従事者やシニアビジネス企業の市場が拡大する局面 と 2040年以降高齢者が減少し、医療・介護従事者やシニアビジネス企業の市場が狭小する局面である。
今後、十数年間は医療・介護従事者は2040年までの局面を乗り切るために、量産されていく。
資格制度の規制緩和、養成校や大学の設立や学部変更など2040年までを乗り越える施策が展開される。しかし、2040年以降に関する施策はなんら立案されていない。
現実的に大都市を除く、地方都市では1割~3割の急性期病床の削減や特別養護老人ホーム等の新設も停止している。つまり、今後は2040年以降の情勢に合わせた医療・介護政策の出口戦略も密かに始まっている。
状況はめまぐるしく変化する。一年ごとで、規制緩和、制度改訂が行われ、不要と判断されたビジネスの淘汰が始まる。現在、参入障壁が低いヘルスケアビジネスもどんどん新しい企業が参入し、そして、どんどん淘汰されていく。ヘルスケアビジネスが、安定した市場であると勘違いしている企業が参入しているのが現状である。市場があっても、生き残れるかは別問題である。多くの企業は2040年以降、狭小するシニアビジネス市場を冷静に把握できていない。
現状の市場モデルでは医師、看護師、理学療法士、作業療法士、言語聴覚士、歯科衛生士・・・などの医療・介護従事者が確実に余る時代が迫っている。2040年に確実に引退し、悠々自適に生活できる資産家以外はこの問題を真剣に考えなければならない。
今後は、2040年までを乗り越える地域包括ケアシステムの構築と2040年以降の市場拡大を得るための職域拡大という状況に我々は対峙しなければならない。